Apa Saja Penyebabnya?
Persalinan Tak Maju atau dalam istilah bahasa inggris, sering disebut Failure to Progress (FTP).
Apa sih sebenarnya? faktor apa saja yang menyebabkan? dan apa yang harus kita lakukan untuk menghindarinya?
Apa Itu Failure to Progress (FTP) ?
Failure to Progress (FTP) atau Partus (Persalinan) Tak Maju di tegakkan ketika proses persalinan berlangsung sekitar 20 jam atau lebih setelah kontraksi teratur dimulai (pada ibu yang baru pertama kali melahikan), dan sekitar 14 jam atau lebih (pada ibu yang pernah melahirkan sebelumnya).
Ini juga digunakan saat ibu penambahan pembukaannya kurang dari 1-2 cm per jam (selama persalinan fase aktif, yaitu pembukaan di atas 4cm). Dari mana asal frase waktu ini? Waktu persalinan ‘rata-rata’ ini berasal dari kurva Friedman. Dr Friedman lah yang menemukan n kurva ini setelah mempelajari 500 ibu yang baru pertama kali melahirkan, pada tahun 1954.
Dr Friedman menemukan bahwa waktu rata-rata untuk ibu Primi (Primi= pertamakali melahirkan) saat pembukan 0-4 cm adalah 8,6 jam. Dia menemukan bahwa setelah seorang ibu bersalin memasuki fase aktif, maka proses pembukaan menjadi lebih cepat yaitu rata rata 1-3 cm per jam. Dari para ibu yang diteliti ini, setelah pembukaan lengkap, fase mengejan (kala kedua persalinan) rata-rata adalah 1 jam.
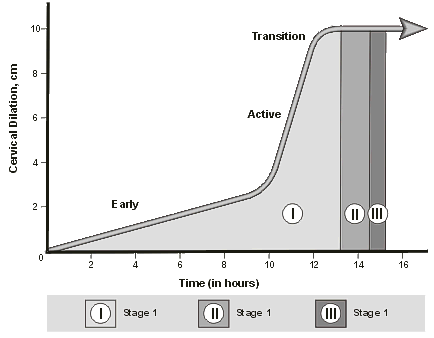
Studi Friedman penting pada saat itu karena menggambarkan proses persalinan dengan cara yang belum pernah dilakukan sebelumnya. dan atas dasar penelitian dari Friedman inilah disusun Partograf, yang menjadi dasar dari asuhan persalinan normal saat ini.
Namun karena metode friedman sangatlah rumit, maka dilakukan beberapa modifikasi partoraf oleh WHO. dan para penelitian modern telah sampai pada kesimpulan definitif bahwa kita tidak dapat lagi menerapkan Kurva Friedman untuk para ibu bersalin di jaman ini.
Karena sudah Terlalu banyak hal yang telah berubah sejak tahun 1955. dimana Epidural telah menggantikan sedasi dalam persalinan; Pitocin digunakan lebih sering untuk induksi persalinan ; ibu bersalin sekarang lebih tua d; Dan metode forseps-with-episiotomy bukan lagi prosedur rutin. Semua faktor ini dapat mempengaruhi lamanya persalinan (Laughon et al 2012).

Faktor yang bisa mempengaruhi panjang dan pendeknya proses persalinan
Tidak mudah menerapkan “kurva” spesifik ini untuk semua proses persalinan, karena setiap orang mungkin memiliki faktor yang berbeda yang dapat memperpanjang atau memperpendek proses persalinan mereka.
Berikut ini beberapa faktor yang bisa memperpanjang proses persalinan:
- Penggunaan epidural (Alexander et al. 2002, Frigo et al. 2011) dan (Anim-Somuah et al. 2011). karena otomatis sang ibu tidak bisa bergerak dengan bebas.
- Obesitas (Kominiarek et al. 2011; Carlhall 2013; Kawakita et al. 2016)
- Usia ibu lanjut (Sheiner et al 2002a; Timofeev 2013)
- Pemberian diinduksi secara medis (Sheiner et al. 2002a) (Vahratian et al., 2005)
Induksi persalinan adalah dimana Anda diberi obat untuk memulai persalinan. biasanya ini dilakukan saat proses persalinan tidak kunjung datang padahal HPL (Hari Perkiraan Lahir) sudah dekat. Oleh karena itu, oksitosin versi sintetis (pitocin atau syntocinon) diberikan kepada ibu; Namun, versi sintetis ini sedingkali tetap tidak menyebabkan persalinan terjadi seperti biasanya. Terkadang, persalinan tetap saja tidak terjadi; Terkadang, kontraksi menjadi terasa sangat menyakitkan, lama, dan dalam beberapa kasus justru inilah yang menyebabkan janinmengalami distress dan akhirnya membahayakan janin.
- Melahirkan untuk pertama kalinya (Zhang, Landy et al., 2010), (Sheiner et al 2002a)
- Posisi bayi yang posterior (Gardberg & Tuppurainen 1994, Senecal et al., 2005)
- posisi Kepala bayi yang miring (yaitu asynclitic) (Malvasi 2015)
- Terkungkung di tempat tidur (Lawrence et al 2013) dan berbaring terlentang
Pertama-tama, posisi ibu ini berbahaya bagi ibu dan bayinya dari sekitar 25 minggu kehamilan dan seterusnya! Bobot bayi di dalam rahim menekan pembuluh darah besar di dalam ibu yang menghambat aliran darah ke ibu, dan akibatnya, pada bayi itu. Yang kedua, posisi untuk mendorong tahap kedua ini adalah ide terburuk yang pernah ada. Dokter menemukan posisi melahirkan ini untuk tujuan tunggal yaitu CONVENIENCE. Jika tidak, mereka harus berjongkok atau menggunakan senter untuk melihat apa yang terjadi saat menolong persalinan. Seperti yang dapat Anda lihat di video ini, kanal persalinan terbuka paling sedikit 10% agar kepala bayi menyesuaikan diri :
- Dehidrasi (Dawood et al 2013) dan pembatasan minum dan makan. dalam proses persalinan normal, sebenarnya Anda tidak memerlukan cairan infus. Sebenarnya, minum saat Anda haus adalah cara rehidrasi yang palingefektif dan akurat daripada diberi infus (di mana intake dan output cairan justru bisa saja tidak seimbang). Makan akan membantu memberi energi dan mampu makan akan mengurangi stres. Beberapa rumah sakit tidak mengizinkan ibu untuk makan atau minum karena risiko tersedak makanan jika ternyata dilakukan operasi darurat. apalagi ketika Anda mengalami Ketuban Pecah Dini. yang seharusnya Anda banyak minum ketika ketuban pecah dini, justru malah tidak boleh minum dan hanya di batasi gerak, dan di pasang infus untuk di Induksi. bahkan seringkali sudah disuruh puasa.
- korban kekerasan seksual (Nerum et al., 2010)
- melahirkan bayi kembar (Leftwich et al 2013).
- Ketuban pecah dini (PROM, kantung pelepasan air sebelum persalinan dimulai) (Sheiner dkk, 2002a)
- hamil dengan bayi besar (Sheiner et al 2002b)
Bayi sangat besar dan tidak bisa bergerak melalui jalan lahir. (Disproporsi Cephalopelvic)
pada kasusn ini jalan lahir menjadi terlalu kecil agar bayi bisa melewatinya. (Pelvis Android, pelvis sempit)
Kontraksi Anda sangat lemah. (Kontraksi yang tidak efisien)
- Masalah kesehatan ibu seperti diabetes gestasional, hipertensi atau preeklampsia, cairan amniotik rendah atau tingkat cairan amnion tinggi, memiliki bayi sebelumnya meninggal selama atau sesaat setelah persalinan, dan pengobatan infertilitas (Sheiner, Levy et al 2002. 2002a; Sheiner et al., 2002b; )
- Nutrisi yang kurang bagus. walaupun sulit dipercaya, tapi gizi buruk selama kehamilan bisa berpengaruh langsung pada berapa lama persalinan. Salah satu cara yang jelas adalah jika seorang ibu yang didiagnosis dengan Gestational Diabetes, suatu bentuk diabetes yang hanya terjadi selama kehamilan. Efek lain gizi buruk terhadap tenaga kerja adalah kurangnya energi. proses persalinan itu ibarat orang yang lari marathon, ibupasti memerlukan persiapan selama berbulan-bulan, mengatur pola makan (diet) dan berolahraga. Ketika seorang wanita, terutama ibu yang baru pertama kali, menyadari kontraksinya telah dimulai dan sangat bersemangat untuk pergi ke rumah sakit , dia sering lupa makan. Pada awal persalinan, makan makanan bergizi, protein dan lemak tinggi, akan membantu memberi energi slow-burning dan steady yang kontras dengan karbohidrat cepat terbakar.
- Intervensi medis yang tidak perlu. Ini datang dalam banyak bentuk seperti ; pemberian dan pemasangan infus, epidural, pitocin dan syntocinon, prosedur rumah sakit, pemantauan janin elektronik yang menetap sehingga ibu tidak bebas bergerak, pemeriksaan vagina yang serng. dimana saat bidan atau dokter ingin memeriksakan Anda dan bayi, mereka cenderung melakukannya dengan berbagai intervensi seperti membatasi gerakan, menempatkan ibu ke posisi yang buruk (terbaring terlentang), membatasi akses terhadap makanan dan air, dan lebih banyak lagi . Interupsi ini biasanya tidak terjadi secara singkat, namun seringkali berlangsung berjam-jam!
- pembatasan gerak. Seperti yang disebutkan sebelumnya bahwa peberian cairan infus, penggunaan epidural, Pemantauan Janin secara Elektronik, dan prosedur rumah sakit lainnya dapat mencegah Anda bergerak bebas. Di bioskop atau di TV dan sinetron sinetron , Anda akan sering melihat ibu terbaring di ranjang rumah sakit, menjerit saat merasakan kontraksi, dan hanya ‘berharap’ agar bayinya keluar. sebagian besar ibu yang dilakukan epidural tidak bisa merasakan kaki mereka, apalagi berjalan dan bergerak! padahal Untuk membantu dalam proses persalinan, pastikan Anda bisa berjalan, bergoyang, jongkok, naiki tangan , dan dengarkan tubuh Anda. karena semua posisi ini adalah posisi yang sangat baik untuk membantu bayi menyelaraskan diri di dalam jalan lahir. Apalagi jika Anda berada dalam posisi tegak, Anda juga akan memiliki gravitasi yang membantu bayinya keluar secara alami! namun dengan pembatasan gerak, dimana Anda hanya boleh tidur miring kekiri sepanjang proses persalinan, tentu tidak akan membantu proses persalinan itu sendiri.
- Stres. Kebanyakan ibu yang melahirkan secara alami antara pukul 1:00 pagi dan 6:00 pagi! Ibu yang mulai melahirkan di siang hari sering mengalami stres atau tidak nyaman. Hal ini dapat menyebabkan tubuh tidak ingin terbuka, pelvis menjadi kaku karena stres mencegah tubuh melepaskan hormon yang akan melemaskan ligamen, yang akan menyebabkan persalinan yang panjang. Terkadang, epidural dapat membantu dalam situasi ini untuk menenangkan ibu, mengurangi sedikit rasa sakit, dan kemudian stres akan berkurang, sehingga memungkinkan proses persalinan menjadi maju. silahkan lihat video lucu ini untuk ilustrasi
- Kurangnya Pengetahuan. Pernahkah Anda mendengar tentang Natural Alignment Plateau (N.A.P)? Ini adalah periode waktu di mana proses pembukan ‘terhenti’ sementara kontraksi terus berlanjut. Terkadang kontraksi berhenti sama sekali. Yang perlu Anda ketahui adalah bahwa ini adalah proses alami di mana bayi dan ibu bekerja sama selama persalinan dan kelahiran. Kadang serviks berhenti melebar dan membuka karena bayi perlu berganti posisi dan kontraksi membantu bayi menyesuaikan diri di rahim. Di lain waktu, ini karena ibu lelah dan hanya perlu beristirahat sebelum melanjutkan turunnya bayi dan / atau mendorong bayi keluar. Periode waktu ini biasanya adalah kesempatan yang diberikan bidan dan dokter untuk memberi label kepada seorang ibu dengan label FTP atau persalinan tak maju, atau persalinan Lama, dan ini sering terjadi ketika Syntocinon mulai di berikan. Terkadang, ibu bergerak maju dengan obat-obatan, atau menyetujui bagian c hanya karena mereka TIDAK TAHU tentang N.A.P!
- Lingkungan persalinan yang Tidak nyaman. proses Kelahiran adalah proses fisiologis yang kompleks sehingga Anda harus benar-benar mengerti bahwa terdapat Banyak hormon yang terlibat dan hampir semuanya bisa berdampak pada lamanya persalinan. Oksitosin, melatonin, adrenalin dan endorfin adalah beberapa hormon yang terlibat dalam persalinan. Saat seorang ibu merasa diawasi atau tidak nyaman, tubuhnya melepaskan adrenalin, yang bisa mengurangi aliran oksitosin. Aliran oxytocin yang melambat atau berhenti dapat menyebabkan “chaos” selama persalinan. terika ada lampu yang terang beberang dan suara keras, bisa menyebabkan pelepasan melatonin kurang. Melatonin mendorong pelepasan oksitosin. Kurang melatonin, sama dengan kurang oksitosin yang bisa proses persalinan menjadi menjadi lebih lama. Endorfin adalah penghilang rasa sakit alami tubuh kita. Mereka membantu ibu mengatasi rasa sakit saat kontraksi persalinan. Endorfin dilepaskan sebagai respons terhadap oksitosin. Saat aliran hormon alami terganggu, maka kemampuan ibu intuk mengatasi kontraksinya pun terganggu. dan persalinan menjadi semakin lama
berikut ini gambaran data tentang penyebab FTP:
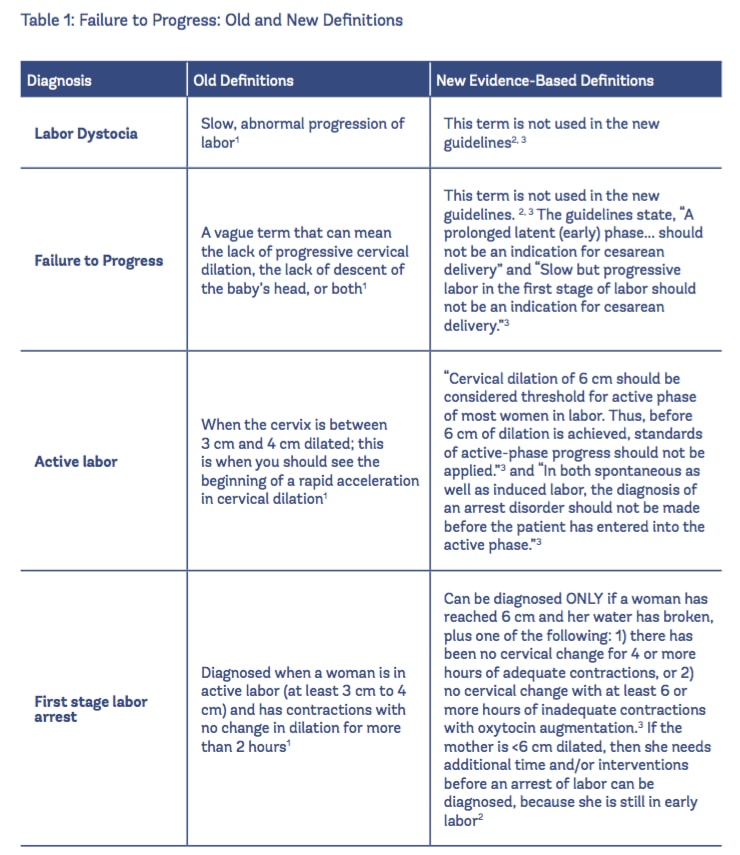
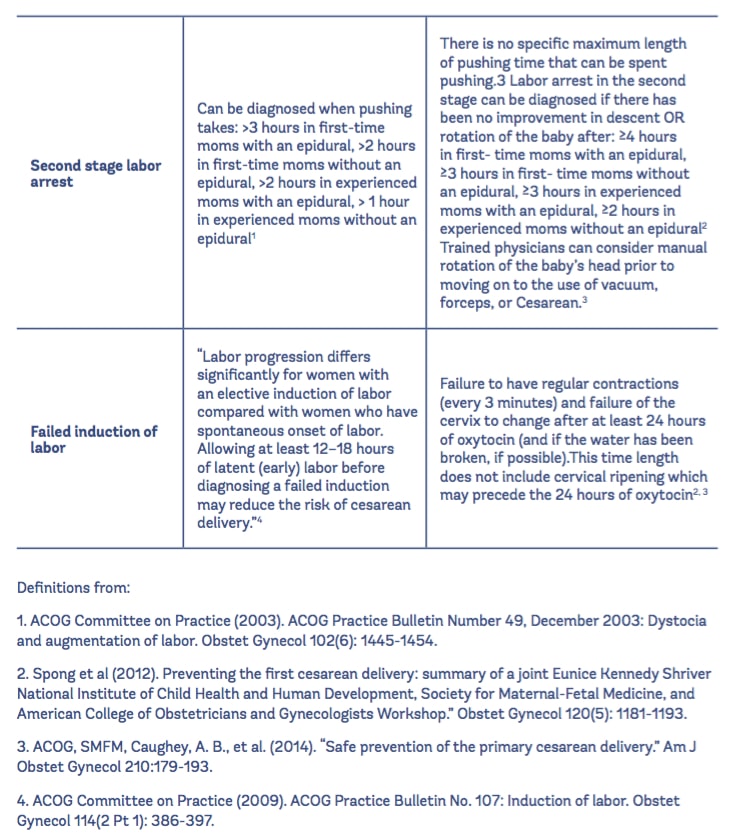
Fase laten yang berkepanjangan terjadi selama persalinan tahap pertama dimana ibu bisa kelelahan dan dikeringkan secara emosional, dan persalinan yang berkepanjangan selama tahap kedua dapat menjadi “penyebab kekhawatiran”.
nah Kesimpulannya adalah, Kegagalan Kemajuan bukanlah diagnosis, kondisi, atau penyebab operasi SC. CPD dan kelelahan mungkin merupakan alasan untuk akhirnya memutuskan memilih operasi sesar, terutama jika bayi sudah mengalami distres. sebenarnya Jika Anda kelelahan dan diberi pilihan untuk memiliki induksi persalinan, Anda dapat menolaknya dan tidur siang, makan sesuatu, minum air, dan kemudian meneruskan persalinan pervaginam. Jika Anda sudah sampai pada titik di mana Anda terlalu lelah dan tidak dapat beristirahat atau reenergise, Anda mungkin akhirnyamemilih SC (terutama ketika detak jantung janin mulai tidak bagus, maka SC adalah pilihan terbaik.), walaupun sebenarnya bisa di cegah sejak awal asal Anda punya cukup pengetahuan. semoga bermanfaat ya.
sumber:
Alexander, J. M., S. K. Sharma, D. D. McIntire et al (2002). “Epidural analgesia lengthens the Friedman active phase of labor.” Obstet Gynecol 100(1): 46-50.
Allen, V. M., T. F. Baskett, C. M. O’Connell, et al (2009). “Maternal and perinatal outcomes with increasing duration of the second stage of labor.” Obstet Gynecol 113(6): 1248-1258.
Altman, M. R. and M. T. Lydon-Rochelle (2006). “Prolonged second stage of labor and risk of adverse maternal and perinatal outcomes: a systematic review.” Birth 33(4): 315-322.
ACOG Committee on Practice (2003). “ACOG Practice Bulletin Number 49, December 2003: Dystocia and augmentation of labor.” Obstet Gynecol 102(6): 1445-1454.
ACOG Committee on Practice (2009). “ACOG Practice Bulletin No. 107: Induction of labor.” Obstet Gynecol 114(2 Pt 1): 386-397.
ACOG Committee Opinion (2017). No. 687: Approaches to Limit Intervention During Labor and Birth. Obstet Gynecol, 129(2), e20-e28. (Free full text).
American College of Obstetricians and Gynecologists (ACOG), Society for Maternal-Fetal Medicine (SMFM), Caughey, A. B., et al. (2014). “Safe prevention of the primary cesarean delivery.” Am J Obstet Gynecol 210:179-193. (Free full text).
Anim-Somuah, M., R. M. Smyth and L. Jones (2011). “Epidural versus non-epidural or no analgesia in labour.” Cochrane Database Syst Rev (12): CD000331.
Basu, A., Flatley, C., Kumar, S. (2016). “Intrapartum intervention rates and perinatal outcomes following successful external cephalic version.” J Perinatol 36: 439-42. Click here.
Blix, E., Kumle, M., Kjaergaard, H., et a. (2014). “Transfer to hospital in planned home births: a systematic review.” BMC Preg Childbirth 14:179.
Boyle, A., U. M. Reddy, H. J. Landy, et al (2013). “Primary cesarean delivery in the United States.” Obstet Gynecol 122(1): 33-40.
Bugg, G. J., F. Siddiqui and J. G. Thornton (2013). “Oxytocin versus no treatment or delayed treatment for slow progress in the first stage of spontaneous labour.” Cochrane Database Syst Rev (6): CD007123.
Carlhall, S., Kallen, K., Blomberg, M. (2013). “Maternal body mass index and duration of labor.” Eur J Obstet Gynecol Reprod Biol 171:49-53.
Chaemsaithong, P., Madan, I., Romero, R., et al. (2013). “Characterization of the myometrial transcriptome in women with an arrest of dilatation during labor.” J Perint Med 41: 665-681.
Cheng, Y. W., L. M. Hopkins, R. K. Laros, Jr. et al (2007). “Duration of the second stage of labor in multiparous women: maternal and neonatal outcomes.” Am J Obstet Gynecol 196(6): 585 e581-586.
Cheng, Y. W., B. L. Shaffer, A. S. Bryant et al (2010). “Length of the first stage of labor and associated perinatal outcomes in nulliparous women.” Obstet Gynecol 116(5): 1127-1135.
Cheyney, M., Bovberg, M., Everson, C., et al. (2014). “Outcomes of care for 16,924 planned home births in the United States: The Midwives Alliance of North America statistics project, 2004 to 2009.” J Midwifery Womens Health 59:17-27.
Cohen, W. R., Friedman, E. A. (2015). “Misguided guidelines for managing labor.” Am J Obstet Gynecol 212: 753.e1-3.
Dawood, F., Dowswell, T., Quenby, S. (2013). “Intravenous fluids for reducing the duration of labour in low risk nulliparous women.” Coch Data Sys Rev, 6, CD007715.
Dolea, C., and AbouZahr, C. (2003). “Global burden of obstructed labour in the year 2000.” Global Burden for Disease 2000, Evidence and Information for Policy, World Health Organization, Geneva. (Free full text).
Friedman, E. A. (1955). “Primigravid labor; a graphicostatistical analysis.” Obstet Gynecol 6(6): 567-589.
Frigo, M. G., G. Larciprete, F. Rossi, et al (2011). “Rebuilding the labor curve during neuraxial analgesia.” J Obstet Gynaecol Res 37(11): 1532-1539. Click here.
Gabbe, S. G., J. R. Niebyl, H. Galan, et al (2012). Obstetrics: Normal and problem pregnancies, Elsevier. Click here.
Gardberg, M. and M. Tuppurainen (1994). “Persistent occiput posterior presentation–a clinical problem.” Acta Obstet Gynecol Scand 73(1): 45-47.
Gimovsky, A. C., & Berghella, V. (2016). Randomized controlled trial of prolonged second stage: extending the time limit vs usual guidelines. Am J Obstet Gynecol, 214(3), 361 e361-366.
Goer, H. and A. M. Romano (2012). Optimal care in childbirth: the case for a physiologic approach. Seattle, Washington, Classic Day Publishing.
Gupta, J. K., G. J. Hofmeyr, M. Shehmar (2012). “Position for women in the second stage of labor for women without epidural anesthesia.” Cochrane Database Syst Rev(5): CD002006.
Hamilton, E. F., Warrick, P. A., Collins, K., et al. (2016). “Assessing first-stage labor progression and its relationship to complications.” Am J Obstet Gynecol 214: 358.e1-8.
Harper, L. M., A. B. Caughey, A. O. Odibo, et al (2012). “Normal progress of induced labor.” Obstet Gynecol 119(6): 1113-1118.
Harrison, M. S., Mabeya, H., Goldenberg, R. L., et al. (2015). “Urogenital fistula reviewed: a marker of severe maternal morbidity and an indicator of the quality of maternal healthcare delivery.” Matern Health Neonatol Perinatol 1:20. (Free full text).
Kavitha, A., K. P. Chacko, E. Thomas, et al (2012). “A randomized controlled trial to study the effect of IV hydration on the duration of labor in nulliparous women.” Arch Gynecol Obstet 285(2): 343-346.
Kawakita, T., Reddy, U. M., Landy, H. J., et al. (2016). “Indications for primary cesarean delivery relative to body mass index.” Am J Obstet Gynecol 215: 515.e1-9.
Klasko, S. K., R. V. Cummings, J. Balducci, et al (1995). “The impact of mandated in-hospital coverage on primary cesarean delivery rates in a large nonuniversity teaching hospital.” Am J Obstet Gynecol 172(2 Pt 1): 637-642.
Kominiarek, M. A., J. Zhang, P. Vanveldhuisen, et al (2011). “Contemporary labor patterns: the impact of maternal body mass index.” Am J Obstet Gynecol 205(3): 244 e241-248.
Laughon, S. K., J. Zhang, J. Grewal, et al (2012). “Induction of labor in a contemporary obstetric cohort.” Am J Obstet Gynecol 206(6): 486 e481-489. (Free full text).
Lawrence, A., L. Lewis, G. J. Hofmeyr, et al (2013). “Maternal positions and mobility during first stage labour.” Cochrane Database Syst Rev(8): CD003934.
Leftwich, H. K., M. N. Zaki, I. Wilkins et al (2013). “Labor patterns in twin gestations.” Am J Obstet Gynecol. .
Luthy, D. A., J. A. Malmgren and R. W. Zingheim (2004). “Cesarean delivery after elective induction in nulliparous women: the physician effect.” Am J Obstet Gynecol 191(5): 1511-1515.
Malvasi, A., Barbera, A., Di Vagno, G., et al. (2015). “Asyncliticism: a literature review of an often forgotten clinical condition.” Matern Fetal Neonatal Med 28: 1890-4.
Mulherin, K., Miller, Y. D., Barlow, F. K., et al (2013). “Weight stigma in maternity care: women’s experiences and care providers’ attitudes.” BMC Pregnancy Childbirth 13:19. (Free full text).
Neal, J. L., N. K. Lowe, K. L. Ahijevych, et al (2010). “‘Active labor’ duration and dilation rates among low-risk, nulliparous women with spontaneous labor onset: a systematic review.” J Midwifery Womens Health 55(4): 308-318. (Free full text).
Nerum, H., L. Halvorsen, P. Oian, et al (2010). “Birth outcomes in primiparous women who were raped as adults: a matched controlled study.” BJOG 117(3): 288-294.
Rouse, D. J., J. Owen and J. C. Hauth (2000). “Criteria for failed labor induction: prospective evaluation of a standardized protocol.” Obstet Gynecol 96(5 Pt 1): 671-677.
Rouse, D. J., S. J. Weiner, S. L. Bloom, et al. Eunice Kennedy Shriver National Institute of Child and National Human Development Maternal-Fetal Medicine Units (2011). “Failed labor induction: toward an objective diagnosis.” Obstet Gynecol 117(2 Pt 1): 267-272.
Seaward, P. G., Hannah, M. E., Myhr, T. L., et al. (1997). International Multicentre Term Prelabor Rupture of Membranes Study: evaluation of predictors of clinical chorioamnionitis and postpartum fever in patients with prelabor rupture of membranes at term. Am J Obstet Gynecol, 177(5), 1024-1029.
Senecal, J., X. Xiong, W. D. Fraser (2005). “Effect of fetal position on second-stage duration and labor outcome.” Obstet Gynecol 105(4): 763-772.
Sheiner, E., A. Levy, U. Feinstein, et al (2002a). “Risk factors and outcome of failure to progress during the first stage of labor: a population-based study.” Acta Obstet Gynecol Scand 81(3): 222-226.
Sheiner, E., A. Levy, U. Feinstein, et al (2002b). “Obstetric risk factors for failure to progress in the first versus the second stage of labor.” J Matern Fetal Neonatal Med 11(6): 409-413.
Shield, S. G., S. D. Ratcliffe, P. Fontaine, et al (2007). “Dystocia in nulliparous women.” Am Fam Physician 75(11): 1671-1678. (Free full text).
Simon, C. E. and W. A. Grobman (2005). “When has an induction failed?” Obstet Gynecol 105(4): 705-709.
Smyth, R. M., S. K. Alldred and C. Markham (2013). “Amniotomy for shortening spontaneous labour.” Cochrane Database Syst Rev(1): CD006167.
Spetz, J., M. W. Smith and S. F. Ennis (2001). “Physician incentives and the timing of cesarean sections: evidence from California.” Med Care 39(6): 536-550.
Spong, C. Y., V. Berghella, K. D. Wenstrom, et al (2012). “Preventing the first cesarean delivery: summary of a joint Eunice Kennedy Shriver National Institute of Child Health and Human Development, Society for Maternal-Fetal Medicine, and American College of Obstetricians and Gynecologists Workshop.” Obstet Gynecol 120(5): 1181-1193.
Teixeira, C., S. Correia and H. Barros (2013). “Risk of caesarean section after induced labour: do hospitals make a difference?” BMC Res Notes 6: 214 . (Free full text)
Timofeev, J., Reddy, U. M., Huang, C. C., et al. (2013). “Obstetric complications, neonatal morbidity, and indications for cesarean delivery by maternal age.” Obstet Gynecol 122: 118-95.
Tobias, T., Sheiner, E., Friger, M., et al. (2015). “Does dystocia during labor pose a risk factor for another on-progressive labor during subsequent delivery?” J Matern Fetal Neonatal Med 28: 1099-103.
Vahratian, A., J. Zhang, J. F. Troendle, A. C. Sciscione and M. K. Hoffman (2005). “Labor progression and risk of cesarean delivery in electively induced nulliparas.” Obstet Gynecol 105(4): 698-704.
Zhang, J., H. J. Landy, D. W. Branch, et al and the Consortium on Safe Labor (2010). “Contemporary patterns of spontaneous labor with normal neonatal outcomes.” Obstet Gynecol 116(6): 1281-1287. (Free full text).
Zhang, J., J. Troendle, U. M. Reddy, et al (2010b). “Contemporary cesarean delivery practice in the United States.” Am J Obstet Gynecol 203(4): 326 e321-326 e310. (Free full text).
Zhu, B. P., Grigorescu, V., Le, T., et al. (2006). “Labor dystocia and its association with interpregnancy interval.” Am J Obstet Gynecol 196: 121-8.

